В 2019 году в Воронежской области в рамках нацпроекта «Здравоохранение» приступили к реализации региональной программы «Борьба с сердечно-сосудистыми заболеваниями». Это целый комплекс мер, направленных на снижение смертности населения. В материале РИА «Воронеж» мы расскажем, как создавалась система оказания помощи пациентам с сердечно-сосудистыми заболеваниями.
С чего все начиналось
Первые шаги были предприняты 15 лет назад, когда была утверждена ведомственная целевая программа «Снижение смертности и инвалидности от сосудистых заболеваний головного мозга и инфаркта миокарда в Воронежской области». Эта программа реализовывалась до 2013 года. Были созданы Региональный сосудистый центр (РСЦ) и первичные сосудистые отделения (ПСО), прописана маршрутизация пациентов с острым коронарным синдромом и инсультом. Активнее стала использоваться тромболитическая терапия.

Олег Азарин и Сергей Ковалев
За 15 лет программа усовершенствовалась, а количество операций кратно увеличилось. Открыты новые сосудистые центры, где есть возможность проводить оперативное рентгенохирургическое вмешательство на коронарных артериях. Все больше операций стали проводить в первые часы развития острого инфаркта миокарда.
Однако медикаментозная тромболитическая помощь все еще востребована. Ведь из-за удаленности населенных пунктов не всегда удается быстро доставить пациента в РСЦ для оперативного вмешательства. Но давайте обо всем подробнее.
Передовой опыт

По словам руководителя кардиохирургического центра Воронежской области доктора медицинских наук Сергея Ковалева, первая операция на сердце в Воронеже была сделана в 1957 году – у пациента был врожденный порок сердца. А в 1976-м в Воронеже на базе областной больницы был создан Межобластной кардиохирургический центр, который оказывал помощь пациентам из Воронежской, Липецкой, Курской, Тамбовской и Белгородской областей. Он просуществовал до 1998 года. Многие традиции, заложенные в нем, и перенял РСЦ.
– Сосудистый центр специализируется на острых патологиях сердца, сосудов головного мозга, брюшной аорты. Это острый инфаркт, острый инсульт, острый коронарный синдром, острое нарушение ритма сердца, внезапная смерть, – рассказал Сергей Ковалев.

По количеству оперативных вмешательств Региональный сосудистый центр находится на третьем месте в ЦФО среди 113 лечебных учреждений, которые оказывают помощь пациентам с сердечно-сосудистыми заболеваниями.
В кардиохирургическом центре проводится более 4 тыс. операций на сердце в год. Врачи выполняют реконструктивные операции на клапанах сердца, коррекцию сложных врожденных пороков сердца и сосудов у новорожденных, детей раннего возраста и взрослых, операции при ишемической болезни сердца.
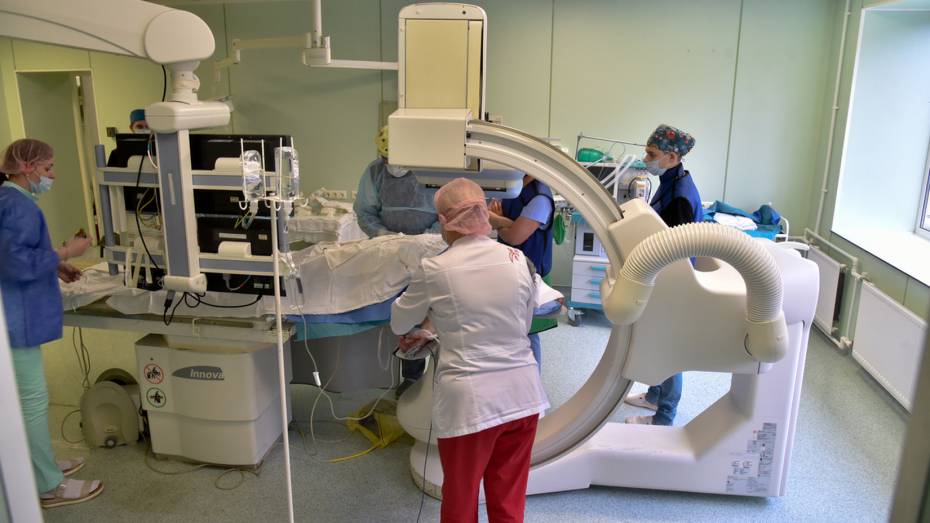
Чтобы увидеть на практике, как сейчас поменялись оборудование, методы диагностики и лечения, проведения операций, корреспонденты РИА «Воронеж» отправились в РСЦ Воронежской облбольницы №1. Руководитель центра – заместитель главврача по медицинской части по развитию высокотехнологичных видов медпомощи больницы, главный внештатный кардиолог региона – Олег Азарин отмечает, что РСЦ объединяет клинические и параклинические отделения, оказывающие специализированную и высокотехнологичную помощь пациентам с болезнями системы кровообращения. Всех объединяют единый и четкий алгоритм действий, стремление к достижению поставленной цели, спасение человеческих жизней.
Под контролем рентгена

Сейчас в больнице – четыре рентген-операционные. Здесь врачи проводят операции на кровеносных сосудах без разрезов и без наркоза под контролем методов лучевой визуализации.
У рентгенохирургов (или рентгенэндоваскулярных хирургов) основной инструмент не скальпель, а катетер. С его помощью через кожный прокол они могут пройти в любую точку сосудистой системы, найти, диагностировать проблему и тут же ее решить. Внутри сосудов нет нервных окончаний, поэтому пациент, находящийся в сознании, не чувствует боли. «Увидеть» сосуды изнутри врачам позволяет контрастное вещество, которое вводят внутрь кровотока. Оно задерживает рентгеновское излучение, отражая строение сосудов, и позволяет точно оценить положение инструментов внутри сосудистого русла.
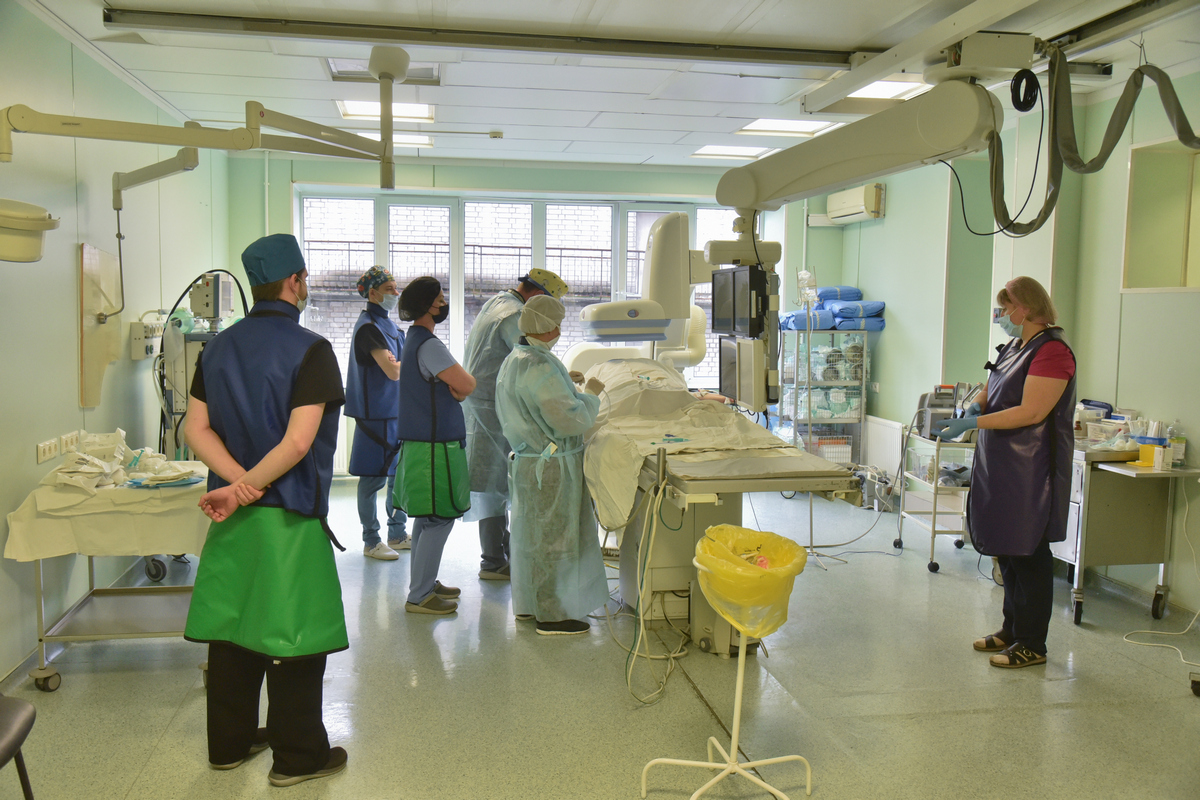
В Воронежской области организована работа шести отделений рентгенохирургических методов диагностики и лечения: в Областной клинической больнице №1, в БСМП №10, Бобровской, Россошанской, Борисоглебской районных больницах и клинической больнице №33 Нововоронежа. Всем этим медицинским организациям придан статус региональных сосудистых центров.
В БСМП №10 отделение рентгенэндоваскулярных методов диагностики и лечения было открыто в 2020 году. В рентген-операционной врачи выполняют и такие вмешательства, как тромбоэкстракция при ишемическом инсульте (врачи определяют местонахождение тромба и извлекают его с помощью специального инструмента), стентирование сонных артерий, эмболизация аневризм сосудов головного мозга и операции по восстановлению кровотока на периферических артериях.

По словам врача-рентгенохирурга, малоинвазивного хирурга Романа Лаптиева, такие операции отличаются малой травматичностью – в отличие от вмешательств на открытом сердце с аппаратом искусственного кровообращения.
Малоинвазивные операции дают врачам возможность как можно быстрее оказать помощь пациентам с острым инфарктом миокарда. Чем быстрее будет восстановлен кровоток по сосудам сердца, тем больше шансов спасти пациента и тем выше будет качество его жизни после операции.

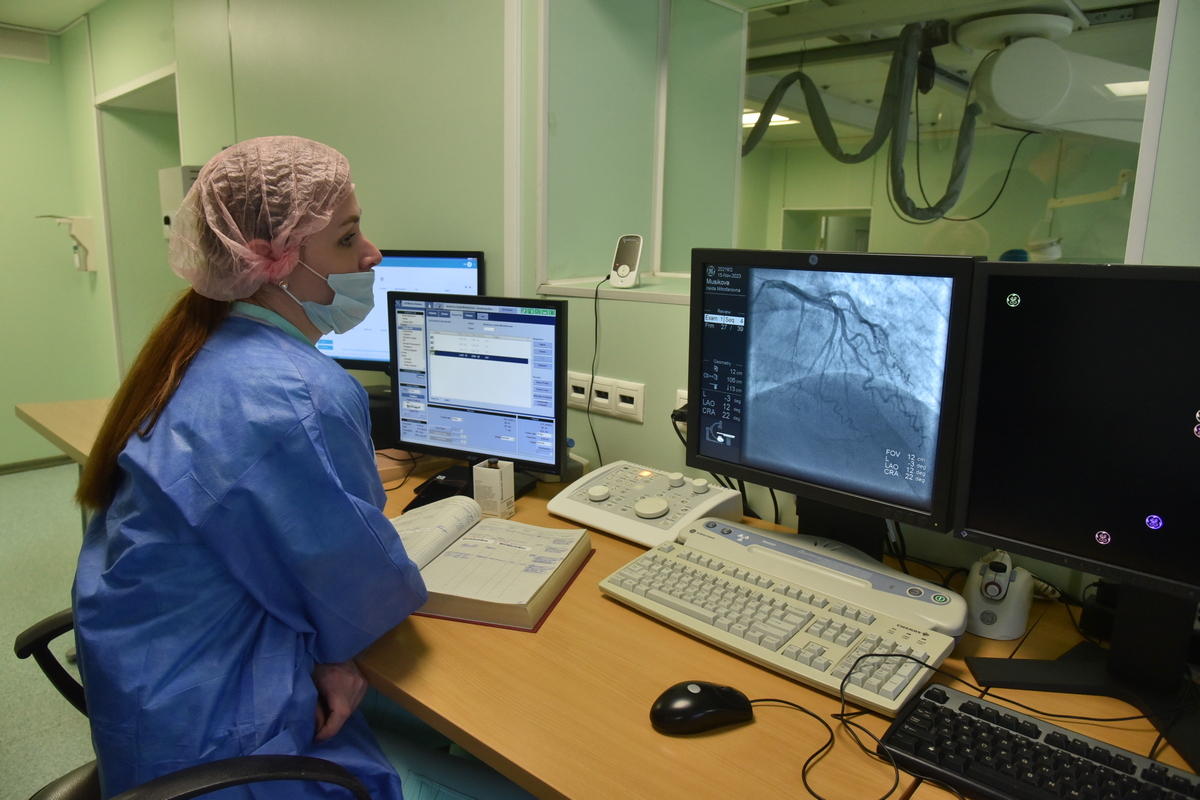
Сердце отделения – новая ангиографическая система. Как сказал замглавврача по хирургической помощи кандидат медицинских наук Александр Горлунов, это видеокамера, которая в большом разрешении и с большой частотой кадров может «снимать фильм» под рентгеновским контролем, выводя картинку на экран.
– Это дает возможность жителям Воронежа и области получить неотложную и плановую высокотехнологическую помощь на уровне новых мировых стандартов по профилям сердечно-сосудистой хирургии, нейрохирургии и онкологии, – говорит Роман Лаптиев.
Операции при инфаркте миокарда

По словам Олега Азарина, при инфаркте бригада скорой помощи должна действовать оперативно. Первым делом медики делают электрокардиограмму. Если на ЭКГ – признаки острого коронарного синдрома, бригада везет больного сразу в Региональный сосудистый центр. Если ехать больше часа, уже в машине скорой помощи либо дома у пациента медики вводят ему тромболитические препараты.
В зависимости от тяжести случая во всех районах пациенты госпитализируются либо напрямую в РСЦ (в соответствии с маршрутизацией), либо в ПСО, откуда при необходимости в кратчайшие сроки их переводят в РСЦ.

В РСЦ пациенту сделают коронарографию (малоинвазивное исследование сосудов сердца, в ходе которого врач получает рисунок сосудов сердца с помощью введения в артерии рентгеноконтрастного вещества) и экстренную операцию – чрескожное коронарное вмешательство, цель которого – как можно скорее «открыть» артерию.
Еще одна операция, которую врачи экстренно делают на сердце, – аортокоронарное шунтирование. Но ее проводят под наркозом на открытом сердце.
Реабилитация после инфаркта

Реабилитацией пациентов после инфарктов занимается мультидисциплинарная реабилитационная команда. При этом сама реабилитация после инфарктов не так сложна, как после инсультов.
– Это не парализованный пациент. Он может встать, пойти и даже подняться на этаж. Но после этого может и не выжить. Первые сутки после инфаркта у них строгий постельный режим, – отметил Олег Азарин.
Если после стентирования человек чувствует себя нормально, врачи разрешают ему увеличивать нагрузку. Пациент с инструктором выполняет комплекс упражнений лечебной физкультуры. Если есть необходимость, с ним работает психолог.

– Наша кардиологическая реабилитация не требует сложных устройств. Это дыхательная гимнастика, комплекс лечебной физкультуры, дозированная физическая нагрузка, регулярный прием медикаментов, контроль артериального давления и пульса. И конечно, нужно наблюдаться у врача, – отмечает Олег Азарин.
Выписка происходит обычно через семь-десять дней после инфаркта, когда пациент может пройти 500−800 м в день с обязательным контролем пульса.
Второй этап реабилитации
В области есть три отделения стационарной реабилитации второго этапа – в БСМП №8, ВГКБ №3 и Верхнемамонской РБ. Всего развернуто 85 коек. На второй этап реабилитации пациенты после перенесенного острого инфаркта миокарда или операции на сердце переводятся из стационаров.
Третий этап реабилитации
В области действуют 15 отделений амбулаторной реабилитации: девять из них – в районах, шесть – в Воронеже. Продолжительность периода острого инфаркта – четыре недели. Потом наступает постинфарктный кардиосклероз. Но восстанавливаться человек может до шести месяцев.
Профилактика

Чтобы вовремя выявить проблемы со здоровьем, важно регулярно проходить диспансеризацию. Пациентов, у которых врачи во время профилактических мероприятий выявляют высокий и очень высокий сердечно-сосудистый риск, ставят на учет – они находятся под диспансерным наблюдением в кабинете или отделении медицинской профилактики.
Совершенствование системы
По информации минздрава Воронежской области, в рамках нацпроекта «Здравоохранение» большое внимание уделяется предупреждению инфарктов миокарда, лечению и восстановлению пациентов с сердечно-сосудистыми заболеваниями. С 2019 года реализуется региональная программа «Борьба с сердечно-сосудистыми заболеваниями».
За период реализации программы увеличилось количество выполненных рентгенэндоваскулярных вмешательств в 2,8 раза. Также с 2019 года по настоящее время в целевой ординатуре дополнительно подготовлено 33 врача – анестезиолога-реаниматолога, пять врачей-кардиологов.

С 2020-го в рамках реализации программы в регионе организована система лекарственного обеспечения пациентов, перенесших острое нарушение мозгового кровообращения, острый инфаркт миокарда, другие сердечно-сосудистые заболевания и операции на сосудах. Льготными лекарствами пациенты обеспечиваются в течение двух лет с даты постановки диагноза или выполнения хирургического вмешательства.
С марта 2021 года перенесшие инфаркт граждане при выписке из стационара получают лекарственные препараты одномоментно на шесть месяцев, в дальнейшем – по бесплатным рецептам в поликлинике по месту прикрепления.
В каких больницах помогают сердечникам
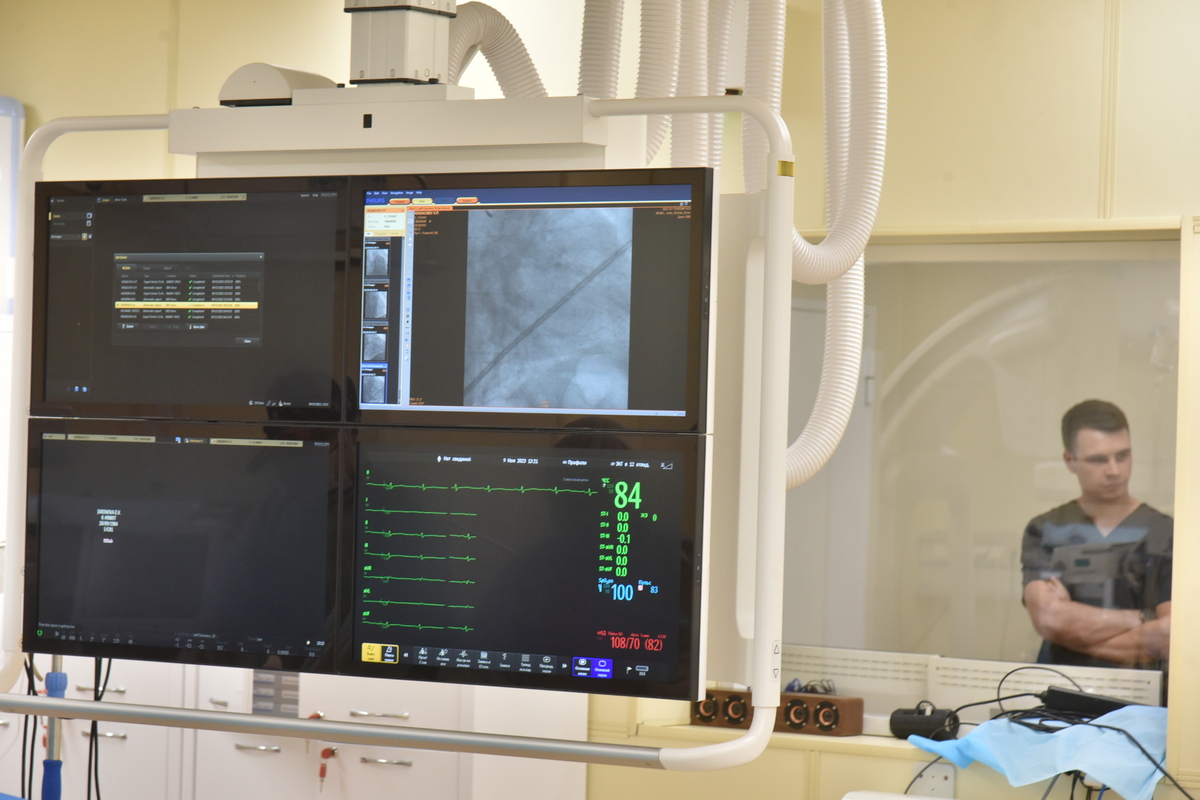
Сейчас в Воронежской области специализированную и высокотехнологичную медпомощь кардиобольным оказывают в 11 медучреждениях. Помимо Регионального сосудистого центра в Областной больнице №1, это пять РСЦ кардиологического профиля – в БСМП №10, Бобровской, Россошанской, Борисоглебской районных больницах и в клинической больнице №33 Федерального медико-биологического агентства России в Нововоронеже. А также пять первичных сосудистых отделений – в БСМП №1, БСМП №8, Калачеевской, Лискинской и Павловской РБ – и два кардиологических отделения – в Воронежской городской клинической больнице №3 и Острогожской РБ. Предусмотрена четкая маршрутизация пациентов с острым коронарным синдромом и другими заболеваниями сердечно-сосудистой системы.

Для улучшения диагностики врачи СМП более 13 лет пользуются системой телекардиографии. Результаты заносятся в спецпрограмму, где они доступны врачам сосудистых центров сразу после исследования. Таким образом, ЭКГ у постели больного расшифровывает не фельдшер СМП, а кардиолог РСЦ. Это снижает риск ошибки в установлении диагноза.